«Русская Православная Церковь одобряет согласие человека на
трансплантацию его органов, видя в этом проявление жертвенности,
способное сохранить жизнь больного».
Патриарх Московский и всея Руси Кирилл.
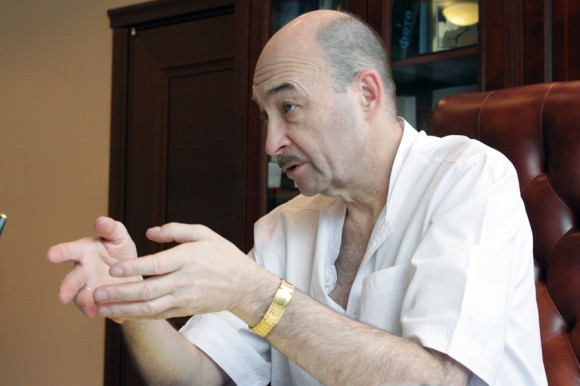
«Мы побывали… за ч.е.р.т.о.й.» — медленно сказала спецкорр по возвращении от Сергея Готье. Потом не говорили ничего. «А какие у него руки. Руки настоящего хирурга» — это было второе, что сказали журналисты съемочной группы Правмира. А через несколько дней видеооператор, человек совсем не восторженный, написал в блоге: «Я все вот думаю — зачем я пишу что-то на церковно-политические темы? Зачем влезаю во всякие дискуссии?<…> Я на обочину. Лучше вот подумаю насчет такой услышанной сегодня мыслью: «Разрешить использовать мои органы для трансплантации после моей смерти — это настоящий христианский поступок».
Директор Федерального научного центра трансплантологии и искусственных органов имени академика В.И.Шумакова Сергей Владимирович Готье дал интервью специально для портала «Правмир» о развитии трансплантологии в России.
Наш подход — вылечить во что бы то ни стало
– Вы как-то сказали, что главное в положительном исходе операции – это вера пациентов в жизнь…
Если можно, начну с истории. Любое дело, даже самое сложное и опасное, надо когда-то начинать. И очень важно, чтобы это начало было удачным. Если будет неудача, то предстоят следующие попытки. Например, Томас Старзл – основоположник трансплантации печени в мире. Он начал свою деятельность в 1963 году: восемь пересадок были неудачными, его деятельность хотели прикрыть. Его спас Рейган, не дал его утопить. С 1968 года печень стала реальным доступным вмешательством. Одна пациентка, которую он оперировал в 1968 году в возрасте трёх лет, сейчас жива и здорова. Вообще забыла про это.
Начало важно! Лучше вначале иметь удачу, потом серию неудач, но всё-таки к чему-то стремиться. И ко всему надо быть готовым. Потому что, когда имеешь дело с пациентом, у которого нет выбора, нет шанса в жизни, важно его убедить, дать ему веру.
– Какая обычно бывает реакция у людей? Ведь человек долгое время плохо себя чувствует, это не неожиданно. И вот ему говорят, что это последний шанс. Что Вы видите в его глазах – радость, надежду или ужас?
Сначала, конечно, ужас, недоверие: «Этого не может быть!» Потом вхождение в роль пациента. Оценка последующая – более здравая. Потом ожидание. Наше дело – дотянуть пациента до трансплантации, потому что сроки ожидания иногда растягиваются, а состояние больного ухудшается.
У нас клиника не только хирургическая, она занимается и подготовкой реципиентов: обследование, выхаживание их после операций, наблюдение.
Существует два подхода к детской трансплантации. Первый подход, причём иногда, к сожалению, подход врачей, – этого не лечить, а родить нового. Второй подход – во что бы то ни стало вылечить. Подавляющее большинство, почти все родители, настроены на попытку вылечить ребенка, что даёт большие возможности живого донорства. Приходит целая семья, а мы только выбираем, кого взять, чтобы было всё нормально.
Мы начали трансплантацию печени детям в 1997 году, была первая трансплантация от матери ребёнку. С тех пор пошли разные другие модификации операций. Было разработано несколько наших собственных — уникальных — операций, которые сейчас во всем мире выполняют. Здесь мы нашли благодарную почву для развития детской трансплантации у нас в России.
– Один только случай был, когда родитель отказался быть донором?
Да. Людей тоже можно понять. Хотя у нас не было осложнений, не было ни одной смерти донора. Сейчас в этом вопросе люди стали более просвещенными: все знают, что существует клиника, в которой щелкают эти операции, как семечки. Даже если бывают неудачи, они вписываются в статистику, мы же не можем работать со стопроцентной удачей, как и все врачи в мире…
Если у ребёнка заболевание сердца, несовместимое с жизнью, то в нашем обществе он обречён
Посмертное донорство в российской медицине – очень болезненный вопрос. Складывается такое впечатление, что люди больше любят покойников, нежели тех, кто болеет и может стать покойником в результате провала в отношениях между людьми.
Вот мы живем с вами, кто-то умирает, кто-то болеет, кому-то надо пересадить орган, кому-то – второй, потому что этот не очень хорошо работает, со временем. Мы же не можем их ни из пластилина делать, ни выращивать пока.
Единственный ресурс – это наши умершие граждане. Дети с больной печенью пока как-то обходятся — выручают доноры-родственники. А сердце детям как пересадить? Невозможно. Если у ребёнка заболевание сердца, несовместимое с жизнью, то в нашем обществе он обречён. Значит, его должно спасать другое общество? Итальянское, например. А в Италии разве нет своих кандидатов? Есть. И спасибо им, что они готовы спасать и наших детей тоже.
– Стамбульская декларация о трансплантационном туризме?
Да-да. Каждое общество, по мнению Всемирной организации здравоохранения, должно быть самодостаточным в области органного донорства -людям надо договориться. Каким образом это сделать, я пока точного рецепта не знаю. Это во многом идёт от самих людей, от образования общества, от медицинского образования.
Лет десять или меньше назад среди медиков существовало мнение:
«Зачем вообще делать трансплантацию? Это потом сплошные лекарства, а через полгода всё равно в «ящик», нет смысла». Пытаешься выступать, пропагандировать, разговаривать с коллегами. Сейчас, слава Богу, на кафедре Первого Московского Медуниверситета мы получили возможность готовить студентов шестого курса к пониманию сути трансплантологии не только как «пришил, убрал, выбросил», а именно как комплексного предмета, включающего в себя вопросы отношения между членами общества.
Реаниматолог, который лечит больного и не может справиться с ситуацией, когда у несчастного нет половины головы в результате какого-то происшествия, он не должен махать рукой: «Всё, пациент умер, а мне надо переходить к следующему». Он должен побороться за органы, которые могут достаться ещё пятерым, как минимум.
Это ни разу не было регламентировано никаким документом Минздрава и законом, по которому мы работаем. Закон неплохой, не мешает работать. Но он не принуждает к работе. Нам нужно, чтобы мы имели возможность оказать помощь, нужно, чтобы другие участники этого процесса были к этому готовы.
И чтобы общество было готово, т.е. нужно запрограммированное согласие самого человека, духовная готовность родственников к изъятию органов у умершего. И врач, который безуспешно лечит пациента и вынужден констатировать смерть, должен быть обучен, как дальше действовать.
Как поддерживать жизнеспособность органов в умершем человеке — целая наука, мы постепенно осваиваем ее азы, работаем с лечебными учреждениями: много совместных конференций, докладов, фильмов, совместных поездок на конгрессы.
– Сколько детей могли бы жить, если бы им можно было помочь трансплантацией?
 Недавно была пресс-конференция в РИАН. Я там присутствовал, и был профессор Шаталов из института Бакулева, наш коллега (это от них отправляются, в основном, заграницу те дети, которые не могут здесь лечиться) сказал: «Примерно сто детей могли бы жить, им можно было бы помочь трансплантацией».
Недавно была пресс-конференция в РИАН. Я там присутствовал, и был профессор Шаталов из института Бакулева, наш коллега (это от них отправляются, в основном, заграницу те дети, которые не могут здесь лечиться) сказал: «Примерно сто детей могли бы жить, им можно было бы помочь трансплантацией».
– За границу, наверное, не все сто попадают?
Единицы. Единичные случаи! Но те, кто обращается, попадают. Я же член комиссии по отправке заграницу при Минздраве. Год назад мы сделали трансплантацию девочке 17 лет, рассматривали как кандидата на заграничное лечение. Я сказал: «Давайте мы её обследуем, решим этот вопрос: посылать, не посылать» — через пару недель мы ей пересадили сердце здесь. Такой же был мальчишка, 17- летний тоже.
Главная обязанность — директор института
– У Вас много обязанностей, много разных функций: директор Института трансплантологии и искусственных органов, трансплантолог – хирург, общественный и научный деятель, – что в этом перечне самое важное для Вас?
Тут однозначно не ответишь, поскольку позиция директора Института, директора Центра (так это теперь называется) обязывает ко многому. Именно в этой роли мне приходится заниматься всем тем, что вы сейчас перечислили. И прежде всего, быть администратором, к сожалению. Для души это не так радостно. Но для того, чтобы делать всё остальное, прежде всего, нужно заботиться о нуждах института, о коллективе — о процветании Центра и о процветании идеи трансплантологии. А это всё тянет за собой общественные отношения, научные разработки, накопление материала для научного анализа. Наше Российское трансплантологическое Общество является ассоциированным членом Всемирного Общества, поэтому у нас много международных обменов. Все контакты, отношения, доклады приходится нередко брать на себя именно мне. И мои коллеги тоже ездят, выступают. О нас знают в мире, несмотря на то, что число трансплантаций в нашей стране значительно меньше, чем заграницей. Но мы работаем правильно, по принципам ВОЗ (Всемирная организация здравоохранения). Не стоим на месте.
Как все начиналось
– С чего всё началось? Как к Вам пришла идея заняться трансплантологией?
Все довольно просто. Мама и папа были врачи, судебные медики, нелечебники. Были в жизни колебания, когда я хотел уйти в технику, в МАИ хотел поступать, любил всем этим заниматься. У меня даже после окончания школы был Второй разряд слесаря-сборщика, мы в МАИ проходили практику. В последние недели перед вступительными экзаменами я сильно сомневался, а педагоги из школы посоветовали: «Может, тебе не мучиться так в жизни, а пойти по стопам родителей?» Я пошёл и не пожалел.
Когда я оканчивал медицинский институт (а закончил я Ордена Ленина и Трудового Красного Знамени медицинский институт им. Сеченова, который сейчас Первый Московский государственный медицинский Университет), то, конечно, как мужчина не без рук, пошёл по части хирургии. С третьего курса тридцать четыре года я отработал в Центре хирургии им. Петровского на Пироговке – буквально до смерти Валерия Ивановича Шумакова, после которой я был назначен директором Института трансплантологии.
Трансплантацией я начал заниматься с 1989 года, совершенно неожиданно для себя, потому что надо было как-то дальше развивать Центр хирургии. Новый директор Борис Алексеевич Константинов, сказал: «Надо развивать трансплантацию, какие у вас предложения?»
Мы пришли с коллегами к директору, сказали: «Мы не прочь заняться трансплантацией печени. Мы – хирурги, занимаемся печёночными проблемами». Он говорит: «Хорошо. Что я могу для этого сделать?» Подумали, и он сам предложил поехать в Мадрид, в клинику, которую он сам недавно посетил. Тогда они сделали всего сорок операций.
– Это было самое-самое начало, и в мире тоже?
 Да, в Европе эта операция только-только вставала на поток.
Да, в Европе эта операция только-только вставала на поток.
Директор дал по сто долларов каждому: «Вот вам на два месяца».
И мы с коллегой — Александром Ерамишанцевым туда полетели. Провели незабываемые два месяца в этой клинике в Мадриде. С кем только не общались! Включая людей из Министерства Здравоохранения Испании. Был очень хороший приём, мы многому научились. А сами испанцы учились в США — всё они нам рассказали, что могли.
Мы приехали обратно, и 14 февраля 1990 года сделали первую трансплантацию печени в России. Интересно, что в этот же день, в Институте трансплантологии Валерий Иванович Шумаков тоже сделал первую попытку трансплантации печени.
Так совпало, мы не договаривались. У него не получилось, потому что у реципиента было тотальное поражение раком всей брюшной полости — печень не было смысла пересаживать. Но через неделю они печень пересадили, они уже за нами гнались.
Вот с тех пор началась моя жизнь в трансплантации. И это в основном, была хирургия — серьёзная, творческая хирургия. Любой вид трансплантации – это хорошо выполненный тип оперативного вмешательства. Но и всё остальное тоже достаточно важно – это и отбор реципиентов, и выбор времени выполнения операции, когда пациент ещё не слишком тяжёлый, но уже нет дороги назад.
 Понимание приходит с опытом, после определённого количества ошибок. Но всё-таки сейчас мы находимся на хорошем уровне, наш Центр имени Шумакова за последние три года очень вырос в плане возможностей выполнения трансплантаций.
Понимание приходит с опытом, после определённого количества ошибок. Но всё-таки сейчас мы находимся на хорошем уровне, наш Центр имени Шумакова за последние три года очень вырос в плане возможностей выполнения трансплантаций.
Здесь мы пересаживаем и почку, и поджелудочную железу, и печень, и сердце. В прошлом году мы выполнили девяносто два вмешательства по трансплантации печени (почти сто в год!), и тридцать восемь трансплантаций сердца.
Это очень много, эти цифры вполне сопоставимы с производительностью ведущих американских центров трансплантации и выше европейских. Особенно в области трансплантации печени детям: в прошлом году мы прооперировали 60 маленьких детей – это больше, чем где-либо в Европе.
По этому вопросу я могу говорить бесконечно.
Дело всей жизни
– Главное событие в жизни – это, наверное, первая трансплантация?
Конечно. Она определила всю мою дальнейшую жизнь. Потому что дальше всё было подчинено именно идее развития этого дела, обучению людей. Я, так сказать, представитель первого поколения наших абдоминальных трансплантологов. За мной стоят люди: второе поколение есть, скоро третье будет. Люди учатся.
– Вы по-прежнему единственный хирург, который делает детскую трансплантацию?
К счастью, уже не совсем. У нас просто больше объём, настоящий поток операций (не меньше двух в неделю), всё-таки мы специализированное учреждение. Есть большие возможности, мы их далеко еще не все использовали.
– Как проходит Ваш день? Что самое трудное в работе? Что даёт силы?
Знаете, самое лёгкое и самое приятное для хирурга – это находиться в операционной. Потому что в это время не нужно решать какие-то многочисленные вопросы, если таковые есть. У меня, как у директора и главного трансплантолога Минздравсоцразвития, куча всяких других проблем, которые надо было решать уже вчера. А тут ещё операция.
Поэтому, к сожалению для меня, я в операционную захожу два раза в неделю во второй половине дня на определённое количество часов, за которые я выполняю основной этап операции. Остальное делают мои помощники. Они хорошо с этим справляются. Конечно, есть некоторые вещи, которые я должен сделать сам, или они, но обязательно под моим приглядом.
Часы операции наиболее спокойные для меня, поскольку я занимаюсь тем делом, которое я люблю больше всего в жизни.
Рабочий день начинается в 9 часов: конференция, отчёт дежурного врача, вопросы-ответы, обсуждения. Дальше коллеги расходятся по операционным, не все, а хирурги. Выполняют план операций на день. А я работаю директором, разгребаю всё то, что накапливается за предыдущий день, решаю экстренные вопросы. Очень часто езжу в министерство, потом снова возвращаюсь в Центр. Домой я отправляюсь обычно полдвенадцатого ночи. Ехать можно, пробок нет!
– И какой-нибудь редкий отпуск?..
С отпуском совсем плохо! После назначения директором я три года в отпуске не был. Соответственно, мои домочадцы тоже не были. Конечно, выезды на международные конференции отрывают меня от этой суетной действительности. Но это тоже ведь не отпуск, это встречи, доклады, работа. Самое приятное – это перелёт. Начинаешь ценить каждый свободный час.
Узаконено только родственное донорство
– Есть врачи, которые не готовы работать с органами, а общество? Эти бесконечные истории: ребёнка украли, через месяц вернули, почки нет. Общество греется такими историями.
Это абсолютная дезинформация. Детские почки неспособны взять на себя нормальные функции.
Поэтому все разговоры о том, что украли ребенка, дабы взять у него почку, полная дурь. За последнее время я мало слышал этих вот историй. Это зависит от уровня интеллекта того, кто это распространяет.
– А как насчет «чёрного рынка» органов?
Люди это любят обсуждать. Даже официальные лица начинают говорить о том, о чём совершенно не имеют представления. Какой «чёрный рынок»?! На телеграфных столбах около нашего Центра развешено: «продам почку», в Интернете можно найти. Люди предлагают свои органы. Но существует закон, который не даёт использовать эти органы даже при большом желании донора. Узаконено только родственное донорство. Донор должен доказать документально, что он происходит из семьи этого человека, не муж тёти, а прямой родственник. Всё это проверяется при госпитализации. В принципе, процесс очень строго контролируется.
Если беда пришла в твою семью
– Резко меняется отношение к трансплантации у людей, если беда случается в их семье?
Безусловно. Человек вдруг понимает, что это и насколько это важно.
Пока гром не грянет, мужик не перекрестится. Руки иногда опускаются. Сейчас разрабатывается новый закон о трансплантации. Так необходимо, чтобы он был не просто написан, но и работал! В частности, важен вопрос о согласии и несогласии на изъятие органов. Прижизненное согласие должно быть где-то зафиксировано. Хорошо. А если человек не успел зафиксировать согласие? Тогда несогласие могут выразить родственники больного: бабушка, тётя, мама, брат, сестра.
А если кто-то из родственников, допущенных к решению этого вопроса, отказывается, и ему потом понадобится трансплантация, общество должно ему эти органы? Его можно ставить в лист ожидания? Он отказал пятерым больным по каким-то своим, может быть, очень важным соображениям, но он отказал. Он имеет право на трансплантационную помощь? Отчасти это воспитательный вопрос.
– Люди говорят: «Надо принимать всё, как есть»…
 Кто это сказал, что надо принимать всё, как есть? Никто. Это рождается спонтанно среди людей «себе на уме».
Кто это сказал, что надо принимать всё, как есть? Никто. Это рождается спонтанно среди людей «себе на уме».
Католическая церковь в Испании, когда там это всё только начиналось (а сейчас приобрело гигантские масштабы, сейчас мы в Испании учимся всему), очень большую положительную роль сыграла. Папа Римский благословил трансплантацию, признал богоугодность всего этого и призвал общество, чтобы оно помогало.
Я не могу сказать, что наша Православная Церковь как-то этому препятствует или не участвует… Скорее, недостаточно участвует. Нам бы хотелось большего контакта. Мы проводили конференции и съезды по поводу органного донорства. Патриарх Кирилл прислал обращение к трансплантологам, вот оно у меня висит, о том, что дело наше правильное, богоугодное, что он всё благословляет, люди должны это делать.
Но вот вопрос согласия, я думаю, долго ещё не будет решён. Добровольного согласия. И не решён он будет, видимо, по нескольким причинам.И главная из них — пробел в образовании и воспитании людей. В идеале всем школьникам должны говорить о трансплантации: что такое бывает в жизни, и что каждый должен быть готов, что после смерти были использованы его органы. Дети и подростки — горячие, жертвенные души, они готовы будут принять эту мысль, понять ее правильность.
Конечно, и Церковь должна нам помогать. Людям надо объяснять, что донорство органов — это не акция против Бога. Наоборот, это помощь ближнему в выживании. Фактически, если углубляться, жертва Христа – это жертва ради людей. Он живой был! А здесь речь о мёртвых.
– С кем легче работать психологически: с детьми или со взрослыми?
Не знаю, никогда не задумывался над этим вопросом. По-моему, одинаково. Просто нужно уметь работать.
Трансплантация – это, прежде всего, донорство
– Что Вы думаете об искусственных органах? Есть такое направление?
Естественно, наш Центр всегда занимался разработкой искусственного сердца, на каком-то этапе это всё остановилось, когда были перестройки в государстве. 1992 год – это последний случай использования искусственного сердца у человека в нашем институте. С тех пор эта программа остановилась. Сейчас мы её пытаемся возобновить. Параллельно разрабатывая свою собственную модель (российского) искусственного левого желудочка, который ставится больному либо навсегда, либо как мост для будущей трансплантации.
Что касается разработки других искусственных органов, то это достаточно проблематично, потому что проще всего, с конструкторской точки зрения, сделать искусственное сердце, потому что у него насосная функция. Качает, и всё. А всё остальное, скажем, искусственная печень, — сложнейшее дело, это целая лаборатория в организме, которая и то делает, и это вырабатывает. Как к этому подойти: то ли выращивая клетки в организме, помогая печени работать, то ли путем экстракорпоральной очистки крови. Существуют же аппараты «Марс» или «Прометей» различных зарубежных фирм, которые осуществляют на короткий период помощь страдающей печени — для того, чтобы помочь ей как-то восстановиться. У нас это часто используется, когда человеку срочно требуется трансплантация, а органа все нет и нет.
 Искусственные органы в ближайшие двадцать-тридцать лет не позволят нам отойти от трансплантационных технологий. Потому что любой искусственный орган – это мост к трансплантации органов, а не конечный пункт спасения человеческой жизни.
Искусственные органы в ближайшие двадцать-тридцать лет не позволят нам отойти от трансплантационных технологий. Потому что любой искусственный орган – это мост к трансплантации органов, а не конечный пункт спасения человеческой жизни.
Я не имею в виду искусственный сустав, сустав – это протез, это механическая функция «согнуться-разогнуться». А такие органы, которые обладают функциями, например, почка, поджелудочная железа, которая вырабатывает инсулин, – это всё остаётся в сфере трансплантологов.
Поскольку это так, мы должны организовать поле деятельности в плане органного донорства.
Трансплантация – это, прежде всего, донорство. А донорство, прежде всего, – взаимоотношения в обществе, между медициной и человеком, а также между живыми и мёртвыми.
Реальная статистика
– Что ещё мешает, кроме невежества по отношению к донорству и невежества по отношению к себе? Есть проблема, что больные приходят, когда всё уже слишком запущено?
Конечно, потому у нас и отсутствует реальная статистика потребности в трансплантации органов. Многие люди не доживают, к докторам они просто не обращаются. По идее, если считать США эталоном и статистики, и развития трансплантологической сферы, там такие цифры (население у нас в два раза меньше, чем в Штатах): 2 000 трансплантаций сердца в год, 15 000 трансплантаций почки в год, 4 000-5 000 трансплантаций печени в год.
Если разделить пополам, то нам нужно примерно: 1 000 трансплантаций сердца, 7 000-6 000 трансплантаций почки, 2 000 трансплантаций печени. Мы выполняем суммарно приблизительно 1 400 трансплантаций в год, из них около 1 000 трансплантаций почки. Все остальные операции – это десятки, не сотни… Но уже это больше, чем в прошлом году — на 300 трансплантаций. И больше на 600, чем в позапрошлом.
– Нет такой медицинской специальности – трансплантолог?
Нужно ли это? Это вопрос профсоюзный. Есть специальность – хирургия, есть специальность – анестезиология и реаниматология. Есть порядок медицинской трансплантологической помощи, принятой Минздравом. Там написано, что, если на базе хирургического учреждения развивать трансплантацию, то нужно назначить туда человека, который имеет опыт не менее стольких-то трансплантаций, туда же установить такую-то аппаратуру, и всё! Клиника попадает в список учреждений, которые могут заниматься трансплантацией почки или печени. Пожалуйста, работай.
За бытность мою главным трансплантологом — примерно учреждений пятнадцать мы с Минздравом благословили. Действительно, некоторые из них очень активно стали заниматься, хорошо развивается донорство в регионе, там вменяемые люди, и всё пошло-пошло-пошло. А некоторые пересадили одну почку, и всё — заснули. Потому что это трудно.
Больные все — мои дети
– Сегодня у Вас операция?
Сегодня её не будет. Много организационных проблем. Отложил.
Это монитор из операционных, сейчас мы его запустим. Я могу быть в курсе того, что там происходит. Иногда начинается в операционной суета и беготня. Ведущие хирурги приходят и долго не уходят из операционных. Что-то случилось? Сразу звонишь, спрашиваешь: «У вас там что?»
– Что Вас поддерживает в жизни? Что вдохновляет на продолжение этой деятельности?
Во-первых, мысль, что я свою жизнь посвятил чему-то очень важному, что есть какие-то планы, которые надо реализовывать. Главное, чтобы я был понятен тем людям, которые со мной работают, чтобы они осознавали, чего я хочу, чего я могу и не могу. Вот с Министерством Здравоохранения — движемся потихонечку к решению многих вопросов.
Что меня поддерживает? Чувство необходимости сделать то, что я задумал. У меня такой склад характера, наверное: если бы я не был врачом, я бы исполнял какую-нибудь другую работу с упорством. К чему приставили, там и работаю.
– Многочисленные спасённые, как дети, наверное, к Вам относятся?
Да. У нас проводится каждый год проводится новогодняя ёлка для детей. Приглашаем туда и бывших пациентов, и будущих, которые лежат и ждут. И кардиохирургических больных (уже год, как у нас работает детская кардиохирургия). Приходят и дети сотрудников — общаются с больными детками наравне. Бывают представления, артисты приезжают.
Посмотришь на них – толпа, человек сто. Думаешь, неужели это всё я? В общем, не зря, так я рассуждаю: даже если бы не такое количество детей было удачно прооперировано, а хотя бы несколько, то это уже дало мне ощущение выполненного долга. Главное – сделать систему, чтобы это было не творчество «узкого круга ограниченных лиц», а достояние общественности.
Денег за трансплантацию платить не нужно
Минздрав ввел сейчас финансирование высоких технологий, это очень большой шаг. Мы теперь можем не ограничивать себя в выполнении трансплантаций. Потому что теперь это не наша забота — кто будет платить за то количество трансплантаций, которое делается в федеральных учреждениях. А ведь это дорогостоящие операции! Если несколько лет назад нам, работающим в Центре Хирургии, трудно было положить пациента из-за элементарного отсутствия денег, то сейчас финансирование есть! Это во многом упрощает дело. Делает трансплантацию доступной для людей. Денег не нужно платить – пришёл, лёг — лечись!
– То есть сейчас ситуация полегче?
У нас есть проект реконструкции Института — занимаемся этим давно. Помимо строительства нового клинического корпуса, мы спроектировали стационар для амбулаторного лечения, небольшой, на тридцать коек. Чтобы человек мог приехать, на месте решить вопрос, и, если ничего серьезного нет, уехать.
– Важно, наверно, к нашей медицине изменить отношение. А то впечатление, что помощь есть только где-то там, далеко, и за безумные деньги.
Да. Особенно популярна немецкая медицина. «Давайте в Германию!» — слышу отовсюду. Да, там неплохая медицина, неплохая, прежде всего, тем, что очень контролируема и дисциплинирована. В этом ее преимущество над нашей. А вот с точки зрения технологий никого преимущества нет. Я стольких пациентов получил из Германии после их работы, что, поверьте, вполне реально мыслю по этому поводу.
– Есть проблема очереди?
Я не ощущаю, чтобы мы кого-то тормозили. Всё время направляем. Госзаказ большой, причем оплаченный уже.
Более 120 женщин смогли родить ребенка после трансплантации почки
– Люди после пересадок возвращаются к нормальной жизни, это полноценные люди, не инвалиды, которые влачат жалкое существование?
В большинстве случаев – да. Главное, вовремя сделать и сделать хорошо, а также правильно отслеживать последующее течение. На первых порах этих больных преследуют инфекционные осложнения, от того, смогут ли врачи их преодолеть, зависит последующее выживание. Приблизительно 80% пациентов с пересаженным сердцем или печенью живут пять лет. Около 70% — 10 лет. За этот период можно сделать многое.
– Продлить на 10 лет жизнь!
Конечно! Уже давно в Институте Валерий Иванович разрабатывал такую тему – репродуктивная функция у женщин после трансплантации почки. Они набрали около ста успешных случаев ко времени моего прихода.
Потом, когда уже я начал работать, мы стали более тщательно отслеживать своих пациентов и с трансплантацией печени. Я знаю более ста двадцати случаев, когда молодые женщины после трансплантации почки или печени родили детей. Даже если почка эта потом перестанет работать, женщина пойдёт на диализ и будет ожидать второй трансплантации, то все равно это большой шаг в жизни – родить здорового ребёнка! Для семьи это много значит.
Поэтому мы совместно с акушерами-гинекологами ведём этих пациентов, нам важно, чтобы орган во время беременности не отторгался, чтобы женщина могла доносить беременность, родить любым путём: нормальными родами, либо кесаревым сечением. Родить здорового ребёнка!
Ждем от Церкви участия
– Какой помощи Вы ждёте от Церкви?
От Церкви мы ждём участия, активного проповедания возможностей трансплантации для спасения человеческой жизни.
У нас здесь есть домовая церковь св. Серафима Саровского. Можете туда спуститься, посмотреть. Есть у нас отец Анатолий, к сожалению, не очень здоров, часто отсутствует, но он имеет медицинское образование, он доктор медицинских наук. Он очень правильно освещает позицию по поводу донорства. Нам приходилось общаться и с другими священнослужителями, и ни один из них не ставил под сомнение правомерность посмертного донорства органов. Кстати, среди наших пациентов тоже есть служители Православной церкви и их дети. Мы проводили конференцию по донорству в прошлом мае, и в мае этого года будет ещё одна Общероссийская конференция в Москве под названием «Донорство органов – ключевая проблема трансплантологии».
От Церкви много зависит сейчас, мы готовы к совместному участию в воспитании общества.
Беседовала Тамара Амелина, видеосъемка, монтаж — Петр Каминский
СПРАВКА
Сергей Владимирович Готье – член-корреспондент РАМН, доктор медицинских наук, профессор.
Главный специалист трансплантолог Минздравсоцразвития России, председатель профильной комиссии по трансплантологии Экспертного совета в сфере здравоохранения Министерства здравоохранения и социального развития Российской Федерации, председатель Научного Совета по трансплантологии и искусственных органам Российской Академии медицинских наук. Заведующий кафедрой трансплантологии и искусственных органов Первого Московского государственного медицинского университета им. И.М.Сеченова. Председатель общероссийской общественной организации трансплантологов «Российское трансплантологическое общество». Главный редактор журнала «Вестник трансплантологии и искусственных органов», член редколлегии журнала «Анналы хирургической гепатологии».
 Окончил I Московский медицинский институт имени И.М.Сеченова в 1971 г.
Окончил I Московский медицинский институт имени И.М.Сеченова в 1971 г.
С 1971 работал в Российском научном центре хирургии им. акад. Б.В.Петровского РАМН (ранее — НИИ клинической и экспериментальной хирургии МЗ СССР) в должностях младшего, старшего, ведущего научного сотрудника (1975 – 1996 г.г.), руководителя отделения пересадки печени (1996 – 2000 г.г.), руководителя отдела пересадки органов (2000 – 2008 г.г.).
С 11 апреля 2008 года по настоящее время – директор ФГУ «Федеральный научный центр трансплантологии и искусственных органов им. акад. В.И.Шумакова Минздравсоцразвития России (ранее
– ФГУ «НИИ трансплантологии и искусственных органов Росмедтехнологий»). С июня 2008 г. по настоящее время – заведующий кафедрой трансплантологии и искусственных органов лечебного факультета Первого московского государственного медицинского университета им. И.М.Сеченова (ранее – Московская медицинская академия им. И.М.Сеченова).
С 1989 года начал углубленно заниматься вопросами трансплантации печени, стажировался в клиниках Испании и США и стал одним из организаторов и основных исполнителей первой в России ортотопической трансплантации печени, которая состоялась в РНЦХ РАМН 14 февраля 1990 года. С.В.Готье имеет наибольший личный опыт в России по выполнению трансплантации печени. Его опыт превышает 450 операций. Он является автором оригинальной методики трансплантации правой доли печени от живого родственного донора, которую впервые в мире выполнил в ноябре 1997 года. Эта методика запатентована и к настоящему времени получила широкое распространение в мире. В феврале 2002 года он стал первым в России хирургом, который выполнил мультиорганную трансплантацию – одномоментную пересадку печени и почки одному реципиенту, а в октябре 2003 года – впервые в мире произвел одновременную трансплантацию правой доли печени и почки от живого родственного донора. С октября 2002 года С.В.Готье впервые в России начал выполнение родственной трансплантации фрагмента поджелудочной железы по поводу сахарного диабета I типа у взрослых и детей. В мае 2006 года С.В.Готье выполнил первую в России трансплантацию тонкой кишки.
Лауреат Премии Правительства РФ в области науки и техники за 2007 год.
Награжден золотой медалью академика Бориса Петровского «Выдающемуся хирургу мира» (2008 г.), медалью «Совет Федерации. 15 лет» (2010 г.), благодарностями и грамотами Совета Федерации и Государственной Думы Федерального Собрания РФ (2008 – 2010 г.г.). Лауреат премий «Призвание» (2004 г.), «Профессия – жизнь» в номинации «Легенда мировой медицины» (2008 г.), Национальной премии «Известность» в номинации «Здоровье» (2010 г.), Премии «Самые авторитетные люди России – 2010» в профессиональной номинации «Врачи».
Редакция портала благодарит журналиста Викторию Лихтину за помощь в организации интервью.
Читайте также: